
Avril 2022 marquera l’entrée en vigueur de la substitution obligatoire des médicaments biologiques de référence par des médicaments biosimilaires pour les assurés de la Régie de l’assurance maladie du Québec (RAMQ). Quels seront les effets de cette nouvelle politique sur les régimes privés d’assurance médicaments ?
Dès le 13 avril 2022, le régime public d’assurance médicaments ne remboursera plus les médicaments biologiques de référence pour lesquels il existe un ou des médicaments biosimilaires. Afin d’assurer la transition vers les biosimilaires, les prescripteurs des médicaments visés par la nouvelle mesure ont reçu la liste des patients concernés avec le nom du médicament qu’ils prennent. Avec l’entrée en vigueur de cette nouvelle politique, Québec emboîte donc le pas à la Colombie-Britannique, l’Alberta et le Nouveau-Brunswick et souhaite ainsi réaliser des économies annuelles de 100 M$ dans le régime public, comme le soulignait le ministre de la Santé, Christian Dubé, en mai 2021.
Position plus flexible des grands assureurs
Face aux nouvelles mesures de la RAMQ, les sociétés d’assurance ont eu à décider si elles suivaient le régime public ou si elles préconisaient une approche plus souple. « L’industrie accueille favorablement toute mesure qui permet aux régimes d’assurance médicaments d’être plus abordables et pérennes pour les employeurs et leurs employés », dit Ken Gagnon, responsable principal des affaires publiques et gouvernementales à l’Association canadienne des compagnies d’assurances de personnes.
«Il est difficile de chiffrer les économies potentielles puisque cela dépend de l’expérience de réclamations de chaque régime, d’autant plus que cela concerne un petit nombre de médicaments. Pour certaines molécules, la transition vers le biosimilaire engendre une économie de 10 à 15 %, pour d’autres il s’agit de 40 à 50 %. C’est très variable selon le médicament. »
– Marie-Hélène Dugal, Croix Bleue Medavie
La position des principaux assureurs varie. Certains préfèrent adopter la politique de la RAMQ, comme Beneva, iA Groupe financier, Canada Vie et Desjardins Assurances, tandis que d’autres préfèrent maintenir le remboursement des médicaments biologiques, comme Croix Bleue Medavie.
Tous se montrent néanmoins plus flexibles que la RAMQ avec leurs clients. « À quelques exceptions près, nos promoteurs de régime ont pris le virage de la RAMQ », indique Éric Trudel, vice-président exécutif et leader, assurance collective à Beneva.
« Certains de nos régimes vont suivre les mêmes règles que la RAMQ », affirme pour sa part Frédéric Leblanc, pharmacien et leader stratégique en gestion des médicaments à iA Groupe financier. « Pour d’autres, la substitution ne sera pas obligatoire. On appliquera plutôt la règle du prix le plus bas pour le remboursement s’il existe un biosimilaire, de sorte que si l’assuré veut continuer de prendre le médicament biologique de référence, il devra payer la différence. »
«À quelques exceptions près, nos promoteurs de régime ont pris le virage de la RAMQ. »
– Éric Trudel, Beneva
À Croix Bleue Medavie, Marie-Hélène Dugal, chef de service, gestion stratégique des médicaments, insiste sur la nécessité de laisser une certaine flexibilité aux adhérents en continuant de rembourser les médicaments biologiques. « Dans un contexte de pénurie de main-d’œuvre, il est important de pouvoir se démarquer. Offrir le plus d’options possible est intéressant et n’est pas nécessairement un frein à l’adoption de biosimilaires. Dans les régimes privés, il y aura une pluralité d’approches. »
Selon Johanne Brosseau, experte en assurance médicaments à ConsultMed, les assureurs qui négocient des rabais avec les fabricants de médicaments biologiques, comme Sun Life, Manuvie et Croix Bleue Medavie, n’adopteront pas la même politique que la RAMQ. « Ce qui préoccupe le plus les assureurs est d’avoir le moins possible d’appels au service à la clientèle et de ne pas passer pour un méchant en refusant de rembourser les médicaments biologiques de référence ! »
Flou autour des exceptions
Quelques exceptions sont prévues au nouveau règlement de la RAMQ pour les femmes enceintes, y compris au cours des 12 mois suivant l’accouchement, pour les personnes âgées de moins de 18 ans jusqu’à un maximum de 12 mois suivant la date de leur 18e anniversaire et pour les personnes qui présentent un échec thérapeutique à au moins deux autres médicaments biologiques utilisés pour traiter le même problème de santé.
À ce chapitre, les assureurs privés semblent vouloir suivre les mêmes directives que la RAMQ tout en faisant preuve de plus de souplesse. « Des assureurs mentionnent que pour certains problèmes médicaux il pourrait y avoir des exceptions, sans trop définir quels sont ces problèmes, s’inquiète Yanick Labrie, économiste de la santé, chercheur associé au Canadian Health Policy Institute et chercheur principal à l’Institut Fraser. Cela laisse les gens dans le flou et les personnes qui se font prescrire des médicaments biologiques sont souvent vulnérables et ne sont pas dans des conditions où elles ont la force de se battre contre des monstres bureaucratiques. Seront-elles en mesure de revenir au médicament biologique si elles ont des effets secondaires avec le biosimilaire ? »
Un biosimilaire n’est pas un générique
Contrairement aux médicaments génériques, les biosimilaires ne contiennent pas des ingrédients médicinaux identiques à ceux des produits de référence. Les médicaments biosimilaires sont très semblables à leur biologique de référence, mais ils sont fabriqués à partir de cellules vivantes plutôt qu’avec des produits chimiques et sont donc naturellement variables. C’est pourquoi certains acteurs du milieu en appellent à la prudence.
« Les craintes des patients et des médecins sont fondées, admet Frédéric Leblanc, d’iA Groupe financier. Cela concerne des maladies modérées à grave et des médicaments aux technologies avancées qui peuvent générer des complications sérieuses. Cela nécessite une supervision médicale et nous demandons aux patients d’en discuter avec leur médecin. » Le pharmacien se réjouit toutefois que le Québec puisse bénéficier de l’expérience d’autres provinces. « Les études de transition sont très solides et il n’y a pas vraiment d’effets indésirables qui se présentent lorsque des populations de patients sont transférées vers des biosimilaires », ajoute-t-il.
Nombre total de biosimilaires approuvés en 2021
Canada
36 biosimilaires pour 14 produits biologiques de référence
États-Unis
33 biosimilaires pour 11 produits biologiques de référence
Union européenne
77 biosimilaires pour 17 produits biologiques de référence
Source : Telus Santé pour le Canada et l’Europe, FDA pour les États-Unis
Yanick Labrie précise toutefois que les études sont peu nombreuses. « Seulement quatre pays ont adopté une approche aussi draconienne que le Québec et d’autres provinces canadiennes : le Danemark, la Pologne, la Serbie et la Bulgarie. Une étude menée au Danemark montre une hausse des consultations médicales de 7 à 10 % chez les patients touchés par la substitution. Ce n’est pas énorme, mais c’est quand même préoccupant. Cela indique qu’il faut prendre en considération que les patients ne réagissent pas tous de la même façon aux biosimilaires. »
D’ailleurs, l’Institut national d’excellence en santé et services sociaux (INESSS) recommande d’être prudent avec la substitution par des biosimilaires pour certaines populations et certains champs thérapeutiques pour lesquels il existe peu de données probantes, comme le souligne Yanick Labrie.
Quelles économies ?
Les experts s’entendent pour dire que la transition obligatoire vers les biosimilaires est une décision économique. « Ce ne sont pas des raisons médicales qui poussent la substitution, mais bien des motifs économiques », déplore Yanick Labrie, qui rappelle qu’en Europe, à l’exception de quelques pays, il n’est pas permis de changer la médication d’un patient pour des raisons pécuniaires.
Reste à voir si ces économies attendues seront au rendez-vous. « Il est difficile de chiffrer les économies potentielles puisque cela dépend de l’expérience de réclamations de chaque régime, d’autant plus que cela concerne un petit nombre de médicaments, explique Marie-Hélène Dugal. Pour certaines molécules, la transition vers le biosimilaire engendre une économie de 10 à 15 %, pour d’autres, il s’agit de 40 à 50 %. C’est très variable selon le médicament. »
«Sans un montant maximum admissible pour contrôler les honoraires des pharmaciens, on peut oublier les économies. Alors qu’un régime pense économiser 50 % du coût d’un biologique original avec un biosimilaire dont le prix est 50 % moins cher, il ne va réaliser qu’une fraction des économies projetées ! »
– Johanne Brosseau, ConsultMed
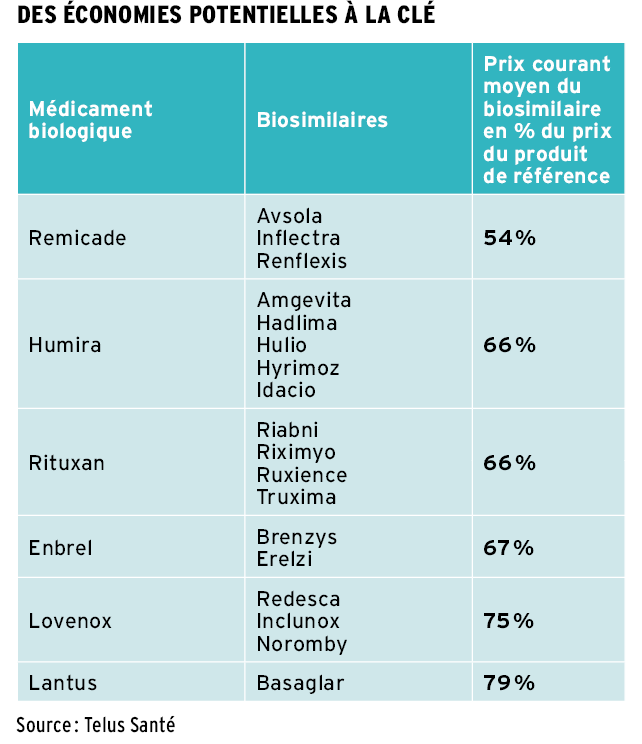
Globalement, les économies possibles sont tout de même importantes puisque les biosimilaires permettent de remplacer des médicaments biologiques très coûteux. « Mais les gens ne doivent pas s’attendre à une baisse du coût de leur régime à la suite de la campagne de substitution, spécifie Frédéric Leblanc. Cela génère des économies qui permettent de financer la couverture de nouveaux médicaments. »
Selon Éric Trudel, un régime d’assurance médicaments privé moyen pourrait s’attendre à une économie de 1,5 à 2 % de la prime. « Cela va contribuer à couvrir de nouvelles molécules pour des problèmes de santé qu’on ne pouvait pas traiter avant, se réjouit-il. Cela aide les gens à rester au travail, à mieux vivre avec leur maladie. Le biosimilaire qui arrive sur le marché permet de dégager une marge de manœuvre pour absorber de nouvelles molécules coûteuses. »
Toutefois, la substitution par les biosimilaires ne se fera pas sans conséquences financières. « On oublie de considérer les coûts indirects, comme les consultations qui s’ajoutent parce que la substitution doit se faire sous contrôle médical », rappelle Yanick Labrie. Et c’est sans compter les coûts liés aux potentiels effets secondaires pouvant entraîner des visites médicales ou des hospitalisations.
Plus sceptique quant aux économies réelles qui seront réalisées, Johanne Brosseau craint que les pharmaciens haussent leurs honoraires sur les biosimilaires. « Sans un montant maximum admissible pour contrôler les honoraires des pharmaciens, on peut oublier les économies, déplore-t-elle. Alors qu’un régime pense économiser 50 % du coût d’un biologique original avec un biosimilaire dont le prix est 50 % moins cher, il ne va réaliser qu’une fraction des économies projetées ! »

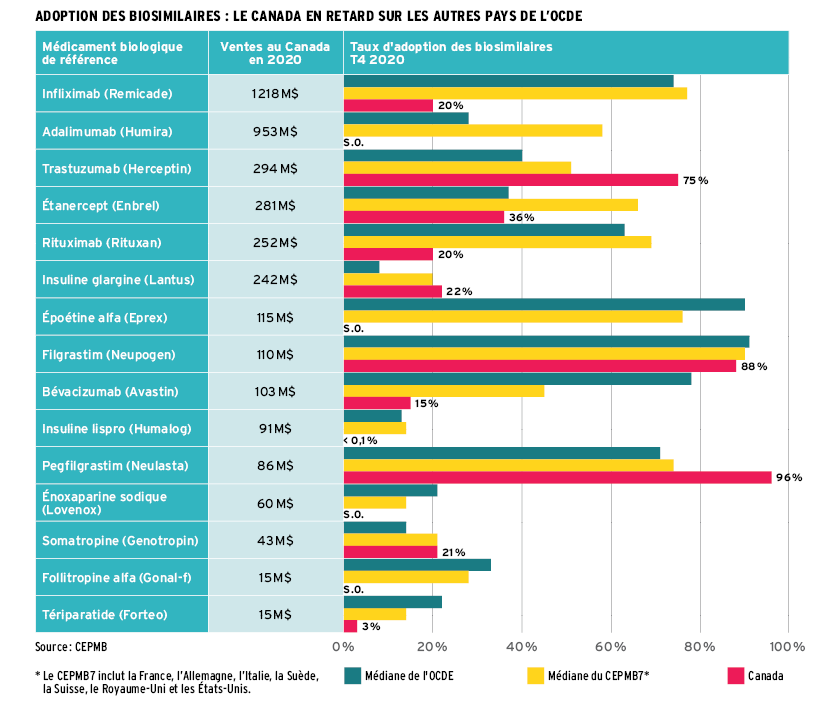
Ventes de biosimilaires au Canada en 2020
542,4 M$
comparativement à 145,3 M$ en 2018
Part de marché des biosimilaires par rapport aux biologiques
5,4 %
comparativement à 1,9 % en 2018
Source : CEPMB (2020)
«Une étude menée au Danemark montre une hausse des consultations médicales de 7 à 10 % chez les patients touchés par la substitution. Ce n’est pas énorme, mais c’est quand même préoccupant. Cela indique qu’il faut prendre en considération que les patients ne réagissent pas tous de la même façon aux biosimilaires. »
– Yanick Labrie, économiste de la santé
Vers une plus grande disponibilité des biosimilaires ?
Les ventes de médicaments biologiques ont triplé au Canada au cours des dix dernières années, passant de 3,3 milliards de dollars en 2011 à 10 milliards de dollars en 2020, selon le gouvernement du Canada, ce qui représente un tiers des dépenses pharmaceutiques au pays. Parallèlement, malgré l’augmentation du nombre de biosimilaires, le Canada et les États-Unis restaient à la traîne par rapport au marché européen en termes de nombre d’approbations et de disponibilité. « Avec la substitution obligatoire, la disponibilité des biosimilaires devrait augmenter au Canada », croit Éric Trudel. De plus, l’échéance des brevets n’est pas la même dans tous les pays. « Pour le produit Humira, cinq biosimilaires ont été approuvés par Santé Canada l’an dernier, mentionne Frédéric Leblanc. Donc, les fabricants de biosimilaires se rendent compte qu’il y a un marché intéressant au Canada, même s’il est plus petit qu’aux États-Unis et en Europe. »
Toutefois, Johanne Brosseau craint que la substitution par les biosimilaires ne soit pas à la hauteur des attentes dans les régimes privés où on laisse le choix aux assurés, étant donné que ceux-ci seront remboursés à 100 % une fois qu’ils auront atteint le plafond annuel maximal de 1 161 $ prévu au Québec. « Dès lors, pour les médicaments coûteux, qu’un réclamant continue de prendre un original ou un biosimilaire ne fait pas de différence puisque, dans les deux cas, il atteindra le maximum de 1 161 $ et se fera rembourser son médicament à 100 % ! »
Beaucoup d’incertitudes entourent donc l’arrivée de la politique provinciale de substitution obligatoire par les biosimilaires, tant pour le régime public que pour les régimes privés. Les différents acteurs sont néanmoins rassurés de ne pas être les premiers à vivre ce changement important. « Ce serait insécurisant d’être les premiers au Canada, dit Éric Trudel. Avoir l’expérience de la Colombie-Britannique, de l’Alberta et du Nouveau-Brunswick, c’est rassurant. »

En Colombie-Britannique, l’entrée en vigueur de la politique de substitution obligatoire a fait passer la part de marché des biosimilaires de 12 % au début de 2019 à 88 % au premier trimestre de 2021.
Source : Telus Santé
• Ce texte a été publié dans l’édition de mars 2022 du magazine Avantages.
Vous pouvez également consulter l’ensemble du numéro sur notre site web.